Menu particulier à la CROI 2020, conférence virtuelle de Boston, le SARS-CoV-2 (Severe Acute Respiratory Syndrome-Coronavirus-2), à l’origine d’un syndrome de détresse respiratoire aiguë, appelé désormais le COVID-19 (Coronavirus disease-2019, en anglais) était la vedette d’une session spéciale.
Nous en avons surtout retenu les connaissances actuelles sur le COVID-19 et recommandations provisoires pour les personnes vivant avec le VIH.
Cette semaine aurait dû être – comme lors de toutes les grandes conférences annuelles sur le VIH – une semaine de retrouvailles entre collègues cliniciens, chercheurs, activistes afin de mettre à jour nos connaissances et prendre la mesure sur les dernières avancées scientifiques et médicales concernant la lutte contre le VIH/Sida, et aussi de respirer à pleins poumons l’air vivifiant de Boston où se tenait cette fois-ci la conférence sur les rétrovirus et les infections opportunistes (CROI en anglais). Seulement cette année, en pleine épidémie rampante de coronavirus, le maintien de l’édition 2020 de la CROI risquait de poser un risque en matière de santé publique. En effet les professionnels de la santé sont de plus en plus sollicités mais ielles courent un risque plus élevé d’exposition au coronavirus parce qu’ielles entrent en contact avec beaucoup de porteurs potentiels du virus. Rassembler un grand groupe de cliniciens en un seul endroit augmenterait encore le risque d’exposition. Ajouter à ceci les vols d’avion, les transports à destination et en provenance de la conférence augmenteraient le risque de propagation de l’infection de manière significative. En tout cas ce virus émergent, le SARS-CoV-2 (Severe Acute Respiratory Syndrome-Coronavirus-2), à l’origine d’un syndrome de détresse respiratoire aiguë, appelé désormais le COVID-19 (Coronavirus disease-2019, en anglais), est bel et bien parmi nous, virtuellement, pour une session spéciale durant la conférence.
Connaissances actuelles sur le COVID-19 et recommandations provisoires pour les personnes vivant avec le VIH
Nous vous en présentons ici les grandes lignes. Tout d’abord parce que beaucoup de personnes concernées par le VIH (PVVIH) se posent la question si elles sont à plus à risque, et d’autre part, nous savons par expérience à ActUp-Paris que l’une des premières armes contre tout agent infectieux est de se tenir informés.
Origines animales du SARS-CoV-2
Les Drs John Brooks (Centers for Disease Controls and Prevention, Atlanta) et Ralph Baric (Université de Caroline du Nord, Chapell Hill) nous rappellent que la famille des coronavirus (CoV) est composée de 7 membres capables d’infecter l’espèce humaine. Depuis 2003, 3 CoV ont été particulièrement agressifs : le SARS-CoV-1 (épidémie 2003-2004, province de Guangdong en Chine), le MERS-CoV (2012-à ce jour en Arabie Saoudite) et le SARS-CoV-2 qui a émergé depuis décembre 2019 dans la région de Wuhan en Chine (Figure 1). Des études génétiques réalisées sur ces virus montrent qu’ils sont significativement différents (ou divergents). Les chauves-souris seraient le réservoir naturel des SARS-CoV. La promiscuité de l’Homme et de la chauve-souris ainsi que d’un autre animal hôte intermédiaire, la civette, aurait permis des transmissions inter-espèces de variants viraux à l’origine de l’épidémie de SARS-CoV-1 chez l’Homme. Il n’est pas exclu que d’autres espèces animales intermédiaires entre la chauve-souris et l’Homme soient impliquées dans l’émergence du SARS-CoV-2. Le potentiel pré-épidémique de variants viraux circulants dans les populations de chauves-souris s’explique d’une part par la capacité de ces SARS-CoV d’utiliser le même récepteur pour infecter les cellules du système respiratoire de leurs différents hôtes ; d’autre part la protéine virale qui se fixe sur ce même récepteur cellulaire est capable de muter. Cette plasticité permet aux variants viraux de s’adapter à leurs hôtes facilitant la transmission inter-espèces.
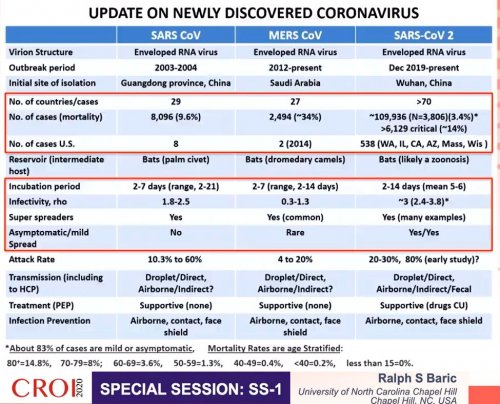
Figure 1
La dissémination chez l’Homme du SARS-CoV-2 a été très rapide comme l’illustre la présentation du Dr Zunyou Wu (Chinese Centers for Disease Controls and Prevention, Beijing). Heureusement la mobilisation et la réponse des autorités chinoises ont permis en 1 mois d’identifier le nouveau virus, d’alerter les autorités locales et l’OMS avant de mettre en quarantaine de manière sans précédent plusieurs millions de citoyens chinois à Wuhan. Mais la forte contagiosité entre individus, associée aux déplacements mondialisés de personnes exposés avant le début de la quarantaine imposée ont eut raison des autorités sanitaires chinoises permettant une dissémination du SARS-CoV-2 sur la quasi totalité des continents en 3 mois (Figure 2).
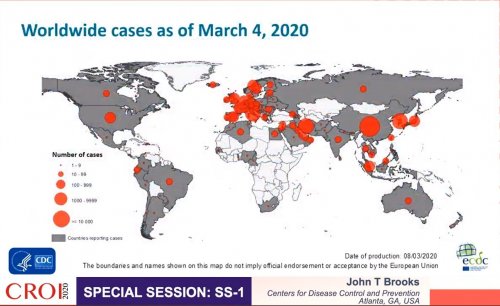
Figure 2
Modes de transmission du SARS-CoV-2
Le moyen de transmission entre individus est principalement par voie respiratoire. L’infection se propage par aérosols et grosses gouttelettes, contenant des particules virales et en suspension dans l’air et/ou projetées sur des surfaces. Une transmission du virus provenant de personnes asymptomatiques et/ou pré-symptomatiques n’est pas exclue mais ne semble pas contribuer de façon majoritaire à la dissémination virale à ce jour. Nous apprenons au cours de cette session qu’une transmission verticale de la mère à l’enfant n’a pas été décrite pour l’instant, sachant qu’on ne retrouve pas de matériel génétique du virus dans le liquide amniotique chez la femme enceinte, ni dans le sang de cordon, ni dans des prélèvements de la gorge chez le nourrisson, ni dans le lait maternel. Il est possible de retrouver du matériel génétique du virus dans les selles, mais peu d’études ont cherché à savoir si du virus infectieux capable de se multiplier y serait retrouvé systématiquement. Une seule étude a pu le montrer chez un seul patient testé. Des études supplémentaires sur un plus grand nombre d’individu est nécessaire pour conclure. Actuellement, les experts pensent qu’il est très peu probable que la voie fécale-orale puisse être impliquée dans la propagation de ce nouveau coronavirus.
Les signes/symptômes du SARS-CoV-2
Comme nous l’expliquent les Drs Zunyou Wu et John Brooks, jusqu’à présent sur l’ensemble des personnes hospitalisées en Chine depuis le début de l’épidémie, plus de 80% d’entre elles ont développé de la fièvre, plus de 40% une toux sèche, 30% de la fatigue et 25% ont présenté des douleurs musculaires/articulaires. Une faible proportion soufrait de maux de tête et/ ou de diarrhées quelques jours avant l’état fiévreux et la toux. Bien que la fièvre soit le signe prédominant de la maladie, celle-ci ne s’est pas développée tout de suite chez 44% des personnes qui se sont présentées à l’hôpital. Tous ces symptômes du COVID-19 s’apparentent à ceux communément retrouvés lors d’infections par des virus ciblant le système respiratoire. C’est là que réside le problème pour les professionnels de santé qui tentent de poser un diagnostic car il n’existe pas de symptômes particuliers permettant de discriminer le COVID-19 des autres maladies respiratoires d’origine virale tels que les virus grippaux. La durée médiane d’incubation (entre l’infection et le début des symptômes) est actuellement estimée à 4-6 jours (allant de 2 à 14 jours). La plus part des gens infectés se rétablissent spontanément. Mais pour celles et ceux qui développeront un COVID-19 plus sévère, les complications observées sont la pneumonie, un échec respiratoire allant jusqu’à la défaillance multiviscérale ou défaillance multisystémique. Dans ces cas graves un ou plusieurs organes se détériorent rapidement, nécessitant une intervention médicale. Malheureusement l’infection peut s’avérer fatale pour les plus fragiles. Nous allons y revenir.
COVID-19, PVVIH et populations « à risque »
Chez les personnes affectées par la maladie, avoir un âge avancé ainsi qu’une ou des comorbidités (cardiopathies, hypertension, diabètes, troubles respiratoires chroniques) ont été associée à un risque plus élevé de de développer une forme critique de COVID-19 et un risque accru de mortalité (taux > 5%). Les femmes enceintes infectées, ayant atteint leur troisième mois, ne présentent pas plus de morbidité que des femmes non-infectées. Aucune donnée n’est disponible au delà du 3ème mois. Aucun cas de transmission verticale n’a été observé. Il n’existe également pas de données pour des individus immunodéprimés (raisons médicales ou acquises lors d’une infection par le VIH). Les PVVIH sous traitement antirétroviral ayant des charges virales indétectables et des niveaux élevés de CD4 ne devraient pas présenter de risque. Néanmoins étant donné que nous avons à faire à virus émergent et malgré l’absence de cas observés, il n’est pas inutile de rester prudent notamment pour les PVVIH âgées de plus de 50 ans. Dans la mesure où vous seriez amenés à rester à votre domicile il vous est recommandé d’avoir avec vous suffisamment de traitements pour 30 jours, de prévoir un plan de consultations à distance avec votre médecin traitant, d’avoir vos vaccinations à jour, notamment contre la grippe et le pneumocoque. Enfin il est recommandé aux PVVIH de maintenir un cercle social de soutien qui pourra être contacté à distance en prévision d’une mise en quinzaine.
Les personnes susceptibles de développer le COVID-19 et taux de mortalité
Hommes et femmes sont touchés de manière similaire et peuvent développer les mêmes symptômes. La grande majorité des personnes touchées (80%) auront une forme bénigne, les formes sévères et critiques ne représentent que 13,8% et 4,7%, respectivement, des cas documentés. La plus part de patients se rétabliront spontanément et/ou avec des soins appropriés. Parmi les formes critiques de la maladie, moins d’un patient sur deux en est décédé (1023 décès parmi 2087 formes critiques, sur 44672 cas rapportés en Chine en février 2020).
La répartition par tranche d’âge des personnes pour lesquelles les données de COVID-19 ont été documentées par la veille épidémiologique chinoise montre qu’à ce jour la plupart des patients sont des adultes d’âge moyen (20 à 80 ans) qui constituent également une grande partie de la population générale (Figure 3). Il est à noter ce qui semble être une prévalence très limitée de cas de SARS-CoV-2/COVID-19 chez les enfants. Cependant des données en cours de publication suggèrent que les enfants de moins de 15 ans sont tout aussi susceptibles de développer un COVID-19 que les adultes de moins de 50 ans. Cela signifierait que les données rapportées jusqu’à présent (Figure 3) représentent une sous-estimation des infections/cas pédiatriques. Cette sous-déclaration peut être due tout simplement à une probabilité moindre que les enfants se présentent pour des soins cliniques puis qu’ils souffrent d’une forme plus bénigne de COVID-19 que les adultes. S’ils se présentent à l’hôpital pour des soins, ils pourraient ne pas être diagnostiqués comme ayant le COVID-19. La seule manière de confirmer l’infection serait d’avoir recours au test de dépistage du SARS-CoV-2 dans l’ensemble de la population…
Les adultes de plus de 60 ans sont à même de développer une forme de COVID-19 significativement plus sévère et sont plus susceptibles de mourir, comme en témoignent ces taux de mortalité élevés allant de 4% chez les plus de 60 ans jusqu’à 15% chez les plus de 80 ans (Figure 3). Des facteurs peuvent influer sur les taux de mortalité tels que (i) l’emplacement géographique où la maladie se déclare et est prise en charge dans un système de santé local donné ou (ii) le groupe de patients touchés par la maladie.
Deux autres paramètres qui peuvent aussi influer sur le taux de mortalité sont :
- le nombre de personnes testées dans les épidémies : les personnes les plus manifestement malades avec un risque de décès plus élevé ont tendance à être testées en premier, comme plus de personnes atteintes de formes moins graves de COVID-19 sont testées, le nombre croissant de cas totaux comprendra plus de survivants et va abaisser ainsi les taux de mortalité.
- le nombre de décès : le nombre de personnes décédées dépend de la rapidité avec laquelle la maladie est reconnue et diagnostiquée ainsi que de la façon dont elle peut être prise en charge. Les décès seront plus élevés en l’absence de soins appropriés. A ce jour la meilleure estimation, d’après le nombre élevé de cas en Chine, est que le taux de mortalité se situe probablement entre 0,5 et 3,5%. En comparaison, le taux de mortalité pour la grippe saisonnière est d’environ 0,1%, ce qui signifie que le COVID-19 pourrait être 5 à 35 fois plus mortel que la grippe saisonnière.
Plus nous détecterons rapidement avec précision le SARS-CoV-2 et prendrons en charge les formes critiques de COVID-19, plus les épidémiologistes seront à même de décrire la dynamique de propagation du SARS-CoV-2 et d’affiner le taux de mortalité associé à cette nouvelle épidémie. Des disparités entre pays sont à prévoir.
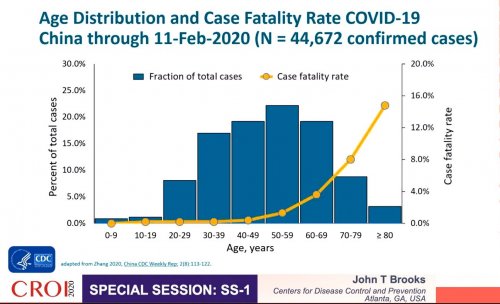
Figure 3
Pistes de recherche thérapeutique contre le SARS-CoV-2/COVID-19
À la fin de la session, les Drs Ralph Baric et Anthony Fauci (NIAID, Bethesda) nous révèlent un large aperçu des pistes de recherche à visée thérapeutique contre le SARS-CoV-2/COVID-19. Il n’existe pas pour l’instant de molécule antivirale mise sur le marché, d’immunothérapie ni de vaccins préventifs qui pourraient être utilisés contre l’un des SARS-CoV à l’origine des dernières épidémies chez l’Homme. Toutefois il existe une piste concernant un traitement antiviral (remdesivir) qui bloquerait la multiplication des SARS-CoV dans des tests en laboratoire. Une compagnie pharmaceutique est en train de tester dans différents essais cliniques cette molécule antivirale chez l’Homme. Des études pré-cliniques publiées récemment montrent également des résultats prometteurs de la combinaison du remdesivir + interféron-beta sur le MERS-CoV qui réduisent non seulement la charge virale mais aussi améliorent les fonctions pulmonaires. Des essais vont notamment évaluer des résultats préliminaires indiquant un bénéfice clinique chez des patients de l’administration de lopinavir/ritonavir, normalement utilisés contre la protéase du VIH-1. Ces études devront être menées avec le SARS-CoV-2. A ce jour le registre des essais cliniques de l’organisation mondiale de la santé liste plus de 260 essais cliniques internationaux menés par plus de 30 institutions/organisations dans le cadre de partenariats publiques privés. D’autres pistes sont actuellement à l’étude mais ce qu’il faut retenir de cette session spéciale est la rapidité et la mobilisation internationale pour contenir l’épidémie et mettre au point de futures thérapies.
Archives :
Session spéciale de la CROI 2020 à retrouver ici.
