Voici les thèmes dans leur ordre de présentation :
- Recopié tel quel, le titre de la présentation de Steffanie A. Strathdee (University of California San Diego, USA) : « Preventing HIV among people who inject drugs : plus ça change, plus ça même chose ». Le début de son titre signifiant prévenir du VIH chez les injecteurs de drogues, mais tout le monde avait compris
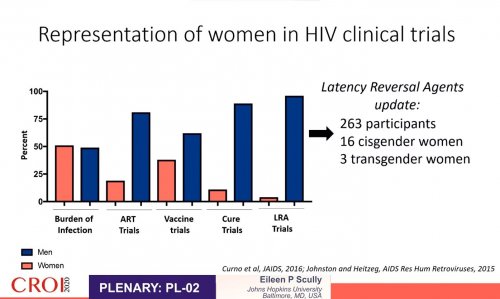
- Eileen P. Scully (The John Hopkins University School of Medicine, Baltimore, USA) abordera un sujet délicat et très important : les différences de sexe face au VIH. Attention, un train peut en cacher un autre…
- David Churchyard (The Aurum Institute, Johannesburg, Afrique du Sud) nous parlera des avancées récentes dans le diagnostic, le traitement et la prévention de la tuberculose
- Shane Crotty (La Jolla Institute for Allergy and Immunology, La Jolla, Californie, USA) exposera les dernières idées sur l’influence des vaccins sur l’immunité.
PL02-62 : « Preventing HIV among people who inject drugs : plus ça change plus ça même chose »
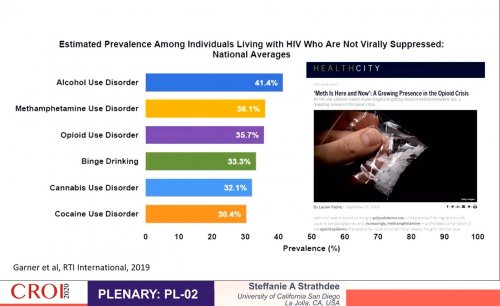
En 1997, l’auteure avait eu l’occasion de présenter à la CROI la situation de Vancouver où la principale flambée épidémique du sida touchait les usagers injecteurs de drogue et elle avait décrit la réponse locale de déploiement des stratégies de réduction des risques principalement basées sur l’échange de seringues mais aussi sur l’accompagnement médical incluant les tests VIH, les premières idées de traitement comme prévention, l’offre de lieu d’injection supervisé, entre autres innovations. La réaction aux Etats Unis fut de condamner cette initiative et de s’en servir pour dénoncer ce qu’il ne fallait pas faire. Depuis cette époque, si les décès dus au sida ont drastiquement baissé aux Etats Unis, en revanche ceux dus aux overdoses d’opioïdes les ont dépassés. Si les nouveaux diagnostics de VIH chez les usagers de drogue aux US ont continuellement baissé, ils sont au même niveau depuis 2014 et l’analyse détaillée permet de noter que dans certaines catégories de population la tendance est à la hausse tandis que toutes les autres poursuivent la baisse. Celles qui sont en hausse sont les blancs, la catégorie d’âge 13-34 ans, et les personnes hors des grandes métropoles urbaines. De plus, une étude de 2018 indique que 42% des nouveaux diagnostics de personnes injecteurs de drogue sont des femmes. Le rapport d’enquête sur les comportements du CDC de 2018 indiquait sur 11437 usagers de drogue de 23 villes américaine, 6% étaient séropositifs au VIH, 32% avaient utilisé une seringue usagée et 55% avaient fait un test de dépistage du VIH dans les 12 derniers mois. Si le CDC considère selon ces rapports que des flambées épidémiques de VIH ou de VHC liés à l’usage de drogue sont possibles pratiquement partout aux Etats Unis, la distribution de seringues en pharmacie montre que la disponibilité est très faible par rapport à l’usage mais les possibilités d’échange de seringues pallient sensiblement ce manque et se développent. Le CDC a recensé 7 épisodes récents d’alerte de flambées épidémiques ces dernières années. L’oratrice expose plus en détail ces exemples et montre que bon nombre de flambées auraient pu être évitées ou réduites par une offre d’accompagnement en amont ou une intervention plus rapide. Cependant, dans le cas de la Virginie occidentale qui compte les plus forts taux de mort par overdose et d’hépatites B et C, on observe aussi près de 20% d’UDI qui vivent dans la pauvreté. Et c’est pourtant cet état qui a décrété un moratoire sur la méthadone, où l’aide médicale ne couvre pas les soins spécifiques aux UDI, où la burprenorphine, médicament substitut aux opiacés, est contingentée, où il existe des pressions sur certains programmes d’échanges de seringue pour qu’ils ferment. D’une manière générale ces épisodes de flambées épidémiques représentent un nombre croissant de nouvelles contaminations VIH dont une partie importante ne sont pas traitées. L’analyse phylogénétique révèle un nombre important de petits clusters révélant que ces contaminations ne sont reliées que par petits groupes. La connaissance de la PrEP chez les usagers de drogue a fortement progressé entre 2015 et 2018 mais son usage reste à moins de 1%. Les obstacles à la prise en charge médicale des addictions aux opioïdes sont nombreux, d’ordre administratif, financier, de stigmatisation voire d’ordre judiciaire. Mais parmi les troubles addictifs constatés chez les PVVIH dont la charge virale n’est pas contrôlée, les opioïdes n’arrivent qu’après l’alcool et l’usage de methamphétamine mais devant le binge drinking, le cannabis et la cocaïne.
PL02-63 : « Sex differences in HIV infection »
PL03-111 : « Recent advances in the diagnosis, treatment and prevention of tuberculosis »

PL03-112 : Engineering vaccine immunity
Conférence 2.0, l’envers du décor